
Limfadenitis Tuberkulosa pada Anak
(Ditulis oleh dr. Elvia Rahmi Marga Putri/ dr. Florence Alexandra, SpA/ dr. Din Alfina, SpA)
 Tuberkulosis adalah infeksi kronik granulomatosa yang disebabkan oleh Mycobacterium tuberculosa (Hedge S, et al., 2014). Infeksi dari bakteri tuberkulosis ini dapat mengenai paru (95%) ataupun ekstraparu (0.05-5%). Limfadenitis tuberkulosa, atau infeksi bakteri TB yang mengenai kelenjar getah bening, adalah jenis tuberkulosis ekstraparu yang paling sering ditemui, terutama pada anak-anak dengan limfadenopati yang persisten (Shah I dan Dani S, 2017). Limfadenopati servikal adalah bentuk limfadenitis TB yang paling banyak ditemukan dengan jumlah lebih dari 80% pada anak-anak (Sharmaa, 2009). Pada anak-anak, kontak dengan pasien TB dewasa, menjadi perokok pasif, dan tinggal di lingkungan rumah yang terlalu padat penduduk merupakan faktor risiko yang secara penelitian menunjukkan korelasi yang signifikan dibandingkan dengan status gizi, jenis kelamin dan pendapatan keluarga per bulan (Walakandou LR, Umboh A, Wahani A, 2010).
Tuberkulosis adalah infeksi kronik granulomatosa yang disebabkan oleh Mycobacterium tuberculosa (Hedge S, et al., 2014). Infeksi dari bakteri tuberkulosis ini dapat mengenai paru (95%) ataupun ekstraparu (0.05-5%). Limfadenitis tuberkulosa, atau infeksi bakteri TB yang mengenai kelenjar getah bening, adalah jenis tuberkulosis ekstraparu yang paling sering ditemui, terutama pada anak-anak dengan limfadenopati yang persisten (Shah I dan Dani S, 2017). Limfadenopati servikal adalah bentuk limfadenitis TB yang paling banyak ditemukan dengan jumlah lebih dari 80% pada anak-anak (Sharmaa, 2009). Pada anak-anak, kontak dengan pasien TB dewasa, menjadi perokok pasif, dan tinggal di lingkungan rumah yang terlalu padat penduduk merupakan faktor risiko yang secara penelitian menunjukkan korelasi yang signifikan dibandingkan dengan status gizi, jenis kelamin dan pendapatan keluarga per bulan (Walakandou LR, Umboh A, Wahani A, 2010).
Limfadenitis tuberkulosis adalah manifestasi lokal dari infeksi sistemik, yang dapat terjadi karena infeksi primer tuberkulosis atau karena reaktivasi dari fokus dorman, atau penyebaran dari fokus infeksi pertama. Infeksi primer terjadi pada paparan pertama basil tuberkulosis. Droplet nuklei yang terhirup memiliki ukuran yang cukup kecil untuk melewati pertahanan mukosilier dari bronkus dan terakumulasi di alveoli paru. Basil-basil tersebut kemudian bereplikasi di dalam paru membentuk fokus Ghon. Aliran limfatik akan membawa basil tersebut menuju limfonodi hilus, kemudian membentuk kompleks primer. Infeksi dapat menyebar dari kompleks primer menuju limfonodi regional. Dari limfonodi regional, mikroorganisme tersebut dapat menyebar melalui aliran limfatik, dan melalui nodus limfatik basil M. tuberculosis dapat mencapai aliran darah dan tersebar ke berbagai organ di dalam tubuh. Hilus, mediastinum, dan paratrakeal merupakan limfonodi yang menjadi tempat penyebaran pertama dari infeksi primer di parenkim paru. Sehingga, pada anak dengan tuberkulosis primer yang tidak tertangani, akan muncul gambaran pembesaran limfonodi hillus dan paratrakeal pada foto toraks. (Mohapatra PR dan Janmeja AK, 2006)
Pada limfadenitis tuberkulosis, gejala sistemik yang muncul adalah gejala-gejala yang sifatnya umum. Biasanya pasien mengalami demam ringan, penurunan berat badan disertai kelelahan, dan sangat jarang terjadi keringat malam hari. Batuk juga bukan merupakan gejala yang menonjol pada pasien dengan limfadenitis TB karena tidak mengenai reseptor batuk. Bahkan, 57% pasien tidak mengalami gejala-gejala sistemik tersebut. Gambaran klinis yang muncul pada umumnya berupa benjolan, satu atau beberapa, yang tidak nyeri dan terus membesar secara lambat hingga berminggu-minggu atau bahkan berbulan-bulan, seringkali unilateral meskipun tidak menutup kemungkinan untuk terjadinya infeksi secara bilateral karena jalur limfatik leher yang saling bersilangan. Lokasi yang paling sering di cervical anterior, submandibula, subklavikula, kelenjar limfe inguinal, epitroklear, atau juga limfatik daerah aksiler. Benjolan dapat muncul 6-9 bulan setelah terjadinya infeksi awal. Pasien dengan limfadenitis tuberkulosis juga menunjukkan riwayat kontak dengan pasien TB (21.8%) dan riwayat memiliki infeksi tuberkulosis sebelumnya (16,1%) dari kasus yang ditemukan. Tes tuberkulin pada umumnya menunjukkan hasil positif, sedangkan foto toraks bisa jadi normal.
Untuk membantu penegakkan diagnosis, pada anak dengan limfadenitis tuberkulosis perifer, pemeriksaan penunjang yang akan memberikan gambaran diagnostik yang paling baik adalah dengan aspirasi jarum halus atau fine needle aspiration (FNA) pada lokasi benjolan, namun sayangnya pemeriksaan ini belum dapat dilakukan langsung di tempat-tempat yang perifer meskipun endemis. Sehingga sebagai lini pertama dapat dilakukan pemeriksaan mantoux. Pada dasarnya, tes ini merupakan hasil reaksi hipersensitivitas tipe IV, dimana sel T yang sudah tersensitisasi dengan infeksi sebelumnya akan melepaskan limfokin di kulit lokasi injeksi. Limfokin ini menyebabkan indurasi melalui vasodilatasi lokal, edema, deposisi fibrin, dan aktivitas sel-sel inflamasi di area tersebut. Reaksi yang akan muncul dan perlu diamati meliputi, (1) reaksi tipe lambat yang akan mencapai puncaknya lebih dari 24 jam pasca injeksi antigen, (2) jenis indurasi yang terjadi, (3) apakah ada pembentukan vesikel atau bahkan nekrosis di area tersebut. Uji mantoux sebenarnya tidak dilakukan untuk melihat infeksi aktif TB, namun apabila pada lokasi penyuntikan didapatkan vesikel, bula, limfangitis, atau bahkan ulserasi hingga nekrosis, mengindikasikan sangat sensitif terhadap tuberkulin, dan menunjukkan adanya infeksi basil tuberkulosis. Untuk interpretasinya, secara umum indurasi lebih dari 10 mm dapat di kategorikan sebagai terinfeksi TB, namun pada pasien tanpa pemberat atau faktor resiko pada umumnya dikatakan positif apabila muncul indurasi diatas 15 mm. Pada pasien immunocompromised, uji mantoux sudah dapat dikatakan positif jika muncul indurasi > 5 mm. Pemeriksaan penunjang lain yang sering dilakukan adalah foto Rontgent dada. Pada anak, pemeriksaan ini tidak khas. Dicurigai TB apabila terdapat gambaran pembesaran kelenjar hilus, paratrakeal, atelektasis, efusi pleura, dan gambaran milier. Pemeriksaan serologi seperti MycoDot TB, IgG dan IgM TB tidak direkomendasikan untuk dilakukan.
Vaksinasi BCG merupakan salah satu upaya untuk mencegah anak menderita TB berat. Vaksin BCG memiliki efektivitas BCG 60%-80% protektif terhadap TB berat pada anak, terutama meningitis. Selain berupa vaksin, tindakan tambahan yang dapat dilakukan adalah pemberian profilaksis TB. Profilaksis yang diberikan berupa pengobatan INH selama 6 bulan dengan dosis 10 mg/kgBB/hari dengan dosis maksimal 300 mg/hari. Menurut rekomendasi WHO tahun 2018, PPINH diberikan untuk semua orang, yang kontak serumah dengan pasien TB aktif, yang tidak terbukti sakit TB. Pengobatan profilaksis ini bertujuan untuk mencegah infeksi laten TB berkembang menjadi TB. Pada anak-anak, diutamakan pemberiannya pada populasi-populasi berisiko, seperti anak < 5 th dengan kontak erat TB aktif dan anak-anak dengan HIV. Untuk pemberiannya sendiri mengikuti tabel berikut.
Tabel 1. Pemberian profilaksis pada anak

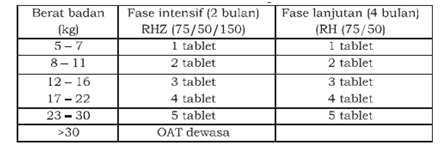
Jika sudah terdiagnosis menjadi TB, pasien harus segera mendapatkan pengobatan TB sesuai dengan jenis TB yang diderita dan berat badannya. Pada anak-anak, regimen yang diberikan untuk pengobatan TB adalah rifampisin, isoniazid, dan pirazinamid. Pemberian ethambutol hanya diindikasikan pada pasien dengan TB ekstraparu selain TB kelenjar, TB berat, atau TB tipe dewasa. Untuk panduan terapi mengikuti tabel 2 dan 3 untuk pemberian KDT per berat badan.
Tabel 2. Panduan OAT dan lama pengobatan pada TB Anak (Juknis TB Anak 2016)
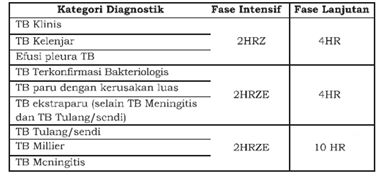
Tabel 3. Dosis KDT Anak
Simpulan
Pada daerah endemis TB, pembesaran kelenjar limfe yang persisten pada anak merupakan gejala yang khas untuk limfadenopati TB, sehingga anamnesis dan pemeriksaan fisik menjadi hal yang sangat penting dalam penegakan diagnosis karena sangat sulit untuk melakukan konfirmasi bakteriologis pada anak dengan TB ekstraparu. Salah satu faktor risiko yang paling berperan penting dalam penularan penyakit TB pada anak adalah adanya riwayat kontak erat dengan pasien TB aktif dewasa. Faktor risiko lain seperti tidak memiliki riwayat imunisasi BCG sebelumnya akan memperberat manifestasi klinis pasien, sehingga memungkinkan untuk terjadi misdiagnosis.
Referensi
- Kemenkes RI. 2016. Petunjuk Teknis Manajemen dan Tatalaksana TB Anak. Direktorat Jenderal Pencegahan dan Pengendalian Penyakit. Jakarta.
- Ladylove R. Walakandou et al. 2010. Tuberculosis in children with close contact to adult lung tuberculosis. Paediatr Indones, Vol. 50, No. 4, July.
- Mohapatra PR, Janmeja AK. 2009. Tuberculous Lymphadenitis. JAPI Vol. 57, Agustus.
- Marais BJ, et al. 2006. Tuberculous Lymphadenitis as a Cause of PersistentCervical Lymphadenopathy in Children From aTuberculosis-Endemic Area. The Pediatric Infectious Disease Journal, Vol. 25 (2) pp. 142-146. DOI: 10.1097/01.inf.0000199259.04970.d1
- Nayak S, Acharjya B. 2012. Mantoux test and its interpretation. Indian Dermatology Online Journal Vol. 3. DOI: 10.4103/2229-5178.93479.
- Riani RES, Machmud PB. 2018. Kasus Kontrol Hubungan Imunisasi BCG dengan kejadian TB Paru padaanak tahun 2015-2016. Sari Pediatri, Vol.19 No.6.
- Shah I, Dani S. 2017. Profile of Tuberculous CervicalLymphadenopathy in Children. Journal of Tropical Pediatrics, Vol. 63, pp. 395–398. doi: 10.1093/tropej/fmx001
- World Health Organization. 2018. Global Tuberculosis Report. WHO.
Gambar cover diambil dari sini.



